In 1979 telde Nederland 243 ziekenhuizen, nu nog maar 93. Welke ziekenhuizen zijn verdwenen, waarom en hoe sturend is de overheid daarbij geweest?
In het kort
– In de periode van directe overheidssturing is de reductie van het aantal ziekenhuizen het sterkst.
– Kleine en categorale ziekenhuizen hadden een significant kleinere kans om te overleven.
– In de periode van gereguleerde competitie is deze reductie afgevlakt.
In de afgelopen decennia zijn veel ziekenhuizen gefuseerd of gesloten, waardoor de concentratie in de ziekenhuismarkt is toegenomen (Hartog en Janssen, 2014). Naar de effecten van fusies op doelmatigheid, kwaliteit, toegankelijkheid en maatschappelijke (meer)waarde is veel onderzoek gedaan. Daaruit komt het beeld naar voren dat de meerwaarde van fusies twijfelachtig is (Lindrooth et al., 2003; Dranove, 1998; Dranove et al., 1993; Buchmueller et al., 2006; Roos, 2018; ACM, 2017; Blank en Eggink, 2014; Bogetoft en Mikkers, 2009; Postma en Roos, 2016; Varkevisser, 2009). Het is evident dat niet ieder ziekenhuis in de markt overleeft. De overlevingskans van ziekenhuizen wordt beperkt door inadequate financiële performance, lage bezettingsgraad, omvang, weinig onderhandelingskracht of onvoldoende expertise. In dergelijke gevallen kan fusie een adequate overlevingsstrategie zijn (Buchmueller et al., 2006; Protopsaltis et al., 2003; Bogue et al., 1995; Kennedy en Dumas, 1983; Dranove et al., 1993; Cereste et al., 2003; Lee en Alexander, 1999; Janssen en Hartog, 1993; Ferguson et al., 1997; Scott et al., 2000; Bays, 1986; Vita et al., 1991; Mobley en French, 1994). In deze bijdrage verkennen we welke factoren de overlevingskansen van ziekenhuizen beïnvloeden. Hierbij richten we ons in het bijzonder op de rol van de rijksoverheid als regulerende en bekostigende instantie.
Vanaf begin jaren zeventig tot heden kunnen een drietal beleidsperioden worden onderscheiden, waarin de overheid verschillende (regulerende) rollen heeft gespeeld (Cutler, 2002; Blank en Eggink, 2014; Mikkers, 2016). In de eerste beleidsperiode, die van outputbekostiging (1972–1982), stond de toegankelijkheid van de ziekenhuiszorg centraal en was er een open-einde-financiering. De instellingen profiteerden van de financiële ruimte, hetgeen tot uitdrukking kwam in een bestendige en substantiële groei op sectorniveau (Janssen, 2017). We verwachten dat deze context een positieve invloed heeft gehad op de overlevingskansen van ziekenhuizen. De tweede periode, die van budgettering en capaciteitsregulering (1983–2001), kenmerkte zich door overheidsregulering, planningswetgeving en budgetfinanciering. Het samengaan van ziekenhuizen in de regio werd gestimuleerd. Kleine ziekenhuizen kwamen in het gedrang door de wettelijke eis van een minimale capaciteit van 175 bedden (Schut et al., 1990). Het bekostigingsstelsel op basis van budgetten honoreerde de capaciteit, productie en beschikbaarheid afzonderlijk. De verwachting is dat overlevingskansen van kleine ziekenhuizen afnemen en fusies een manier zijn om boven de minimale beddennorm te blijven.
In de laatste periode van gereguleerde concurrentie (2002–2017) werd de stringente overheidsregulering losgelaten en werden marktconforme prikkels geïntroduceerd om beleidsdoelen te bereiken. Zorgverzekeraars worden geacht de prijs-kwaliteitverhouding van de ziekenhuiszorg bij het contracteren te optimaliseren (Schut et al., 2014, Loozen et al., 2014). Daarbij lijkt een toename van selectieve zorginkoop op volume- en kwaliteitsnormen plaats te vinden (Ministerie van VWS, 2011; NZa, 2013; Blank et al., 2008). De verwachting voor deze periode is dat deze ‘marktwerking’ tot een nieuwe concentratiegolf (fusies en uittredingen) zou kunnen leiden, vanwege de nieuwe context en de concentratie die inmiddels bij de zorgverzekeraars heeft plaatsgevonden.
Onderzoeksopzet
We gaan voor elk van de drie onderscheidende periodes met een survival-analyse (Tabachnick en Fidell, 2001) na wat de overlevingskansen waren voor ziekenhuizen en of deze samenhingen met specifieke kenmerken. Voor deze analyse is gebruikgemaakt van gegevens van alle ziekenhuizen vanaf 1979 tot en met 2017. Zelfstandige behandelcentra zijn niet meegenomen in de analyse en nieuw toegetreden ziekenhuizen zijn meegenomen in de volgende onderzoeksperiode. Ziekenhuizen die overleven, hebben aan het einde van de periode nog steeds een toelating als ziekenhuis; een fusie definiëren we als een juridische fusie tussen twee of meer ziekenhuizen in de betreffende beleidsperiode.
Als verklarende variabelen nemen we de aard van het ziekenhuis (academisch, algemeen en categoraal), vestiging van het ziekenhuis in de Randstad, omvang en fusie in de analyse mee. In de Randstad is de concurrentie groter, dus is het te verwachten dat daarom de kans op het aantal uittredingen toeneemt. De omvang van het ziekenhuis is bepaald door het aantal verpleegdagen in het eerste jaar van de beleidsperiode. Omdat het aantal poliklinische producten en dagbehandelingen correleert met dat van het aantal verpleegdagen, is dat hier buiten beschouwing gelaten (Den Hartog, 2004). Bij drie ziekenhuizen ontbrak het aantal verpleegdagen en is het driejaarlijks voortschrijdend gemiddelde gehanteerd. Bij vijf ziekenhuizen was het driejaarlijks voortschrijdend gemiddelde niet te berekenen. Voor deze ziekenhuizen is het aantal erkende bedden maal het gemiddelde bezettingspercentage van ziekenhuizen uit de regio maal 365 dagen gebruikt.
Overlevingskans
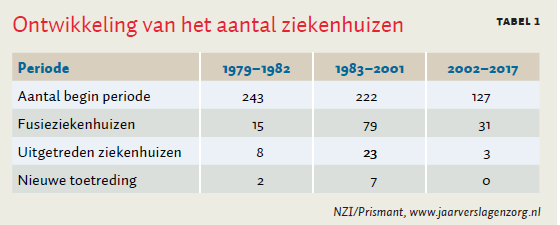
In de periode van 1979–2017 is het aantal ziekenhuizen geslonken van 243 tot 93. 125 ziekenhuizen verdwenen door fusie, 33 stuks zijn uitgetreden en er zijn 9 nieuwe ziekenhuizen toegetreden (tabel 1).
1979–1982: outputbekostiging
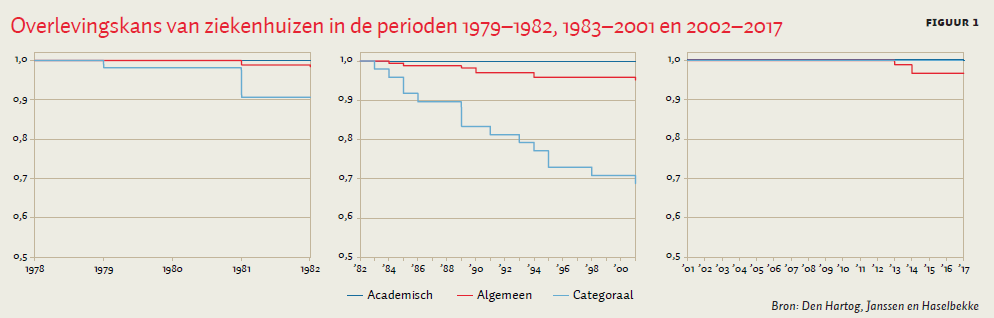
Figuur 1a laat zien dat in de periode tussen 1979–1982 in totaal drie procent (n = 8) van de ziekenhuizen is uitgetreden, waarvan vijf categorale en drie algemene ziekenhuizen (figuur 1a). Deze ziekenhuizen produceerden allen minder dan 50.000 verpleegdagen per jaar. Uit de nadere analyse blijkt dat alleen de omvang van het ziekenhuis significant verklarend is (p < 0,01) voor de overlevingskans van ziekenhuizen. Hoe kleiner de omvang hoe groter de kans op een exit uit de markt.
1983–2001: budgetbekostiging en capaciteitsregulering
In de periode 1983–2001 is tien procent (n = 23) van de ziekenhuizen uitgetreden. Het gaat dan om vijftien categorale en acht algemene ziekenhuizen (figuur 1b). Met name kleine en categorale ziekenhuizen hadden een lagere overlevingskans. Categorale ziekenhuizen hadden een significant lagere kans op overleving (p < 0,001). De ligging in de Randstad en een fusie hadden geen effect.
2002–2017: gereguleerde competitie
In de meest recente beleidsperiode 2002–2017 is twee procent (n = 3) van de ziekenhuizen uitgetreden (figuur 1c). Het betreft uitsluitend kleine algemene ziekenhuizen (< 100.000 verpleegdagen). Geen enkele in het model opgenomen variabele had een significant effect op uittreding.
Het grootste aantal ziekenhuizen is uitgetreden in de tweede beleidsperiode. Dat is de periode waarin het overheidsbeleid gericht was op capaciteitsplanning en reductie van het aantal ziekenhuisbedden. Het aantal uittredingen per jaar is het hoogst in de beleidsperiode van outputbekostiging. In de beleidsperiode van gereguleerde concurrentie is het aantal uitgetreden ziekenhuizen zowel in absolute zin als per jaar het laagst. Geen van de academische ziekenhuizen is verdwenen en het is evenmin aan te tonen dat het relatief grote aantal partijen in de Randstad invloed heeft op de overlevingskans. In geen van de beleidsperiodes heeft fusie een significant effect gehad op overleving.
Conclusie en beschouwing
Uit deze verkenning blijkt dat in de beleidsperiode van outputbekostiging (1972–1982) kleine ziekenhuizen, en in de periode van budgetbekostiging en capaciteitsregulering (1983–2001) categorale ziekenhuizen een significant kleinere overlevingskans hadden. De overheid stuurde tussen 1983 en 2001 op reductie van de capaciteit en voorzag daarmee in legitimiteit voor sluiting van ziekenhuizen. In de periode van marktregulering (2002–2017) is de kans op overleven voor alle ziekenhuizen relatief groot gebleken. Geen van de academische ziekenhuizen trad in deze analyseperioden uit. De verwachte concentratie middels sluitingen en fusies nam niet de omvang aan die we vanwege marktwerking zouden mogen verwachten, ondanks dat initiatieven tot fusie nauwelijks door de toezichthouders werden belemmerd (Roos, 2018).
Geconcludeerd kan worden dat tot 2002 de overlevingskans van ziekenhuizen is beïnvloed door het overheidsbeleid gericht op de reductie van de klinische capaciteit. Tevens kan worden geconcludeerd dat competitie, geïnitieerd door het inkoopbeleid van zorgverzekeraars, in de meer marktconforme periode er niet toe leidde dat de uittreding van ziekenhuizen is toegenomen. Door de reductie van het aantal ziekenhuizen ontstaat er een mechanisme als ‘too big to fail’ of een voldoende spreiding van ziekenhuizen en ordening van de markt, waardoor concurrerende ziekenhuizen elkaar niet uit de markt verdringen. Hoewel we momenteel getuige zijn van de grootste fusie in de Nederlandse ziekenhuiswereld – namelijk die tussen het VUmc en het AMC – lijkt het erop dat vormen van regionale en andere kwaliteitsnetwerken een reactie zijn op de terughoudende opstelling ten aanzien van fusies, die de toezichthoudende autoriteiten aangenomen hebben.
Literatuur
ACM (2017) Prijs- en volume-effecten van ziekenhuisfusies: onderzoek naar effecten van ziekenhuisfusies 2007–2014. ACM Rapport, ACM/17/009041.
Bays, C.W. (1986) The determinants of hospital size: a survivor analysis. Applied Economics, 18(4), 359–377.
Blank, J. en E. Eggink (2014) The impact of policy on hospital productivity: a time series analysis of Dutch hospitals. Health Care Management Science, 17(2), 139–149.
Blank J., C. Haelermans, P. Koot en O. van Putten (2008) Schaal en zorg. ESB, 93(4536), 326–329.
Bogetoft, P. en M.C. Mikkers (2009) De voordelen en nadelen van fusies tussen ziekenhuizen. In: J.L.T. Blank (red.), Schaal op maat, essays over schaalvergoting in zorg en onderwijs. Maastricht: Shaker Publishing, 63–78.
Bogue, R.J., S.M. Shortell, M.W. Sohn et al. (1995) Hospital reorganization after merger. Medical Care, 33(7), 676–686.
Buchmueller, T.C., M. Jacobson en C. Wold (2006) How far to the hospital? The effect of hospital closures on access to care. Journal of Health Economics, 26(4), 740–761.
Cereste, M., N.F. Doherty en C.J. Travers (2003) An investigation into the level and impact of merger activity amongst hospitals in the UK’s National Health Service. Journal of Health Organization and Management, 17(1), 6–24.
Cutler, D.M. (2002) Equality, efficiency, and market fundamentals: the dynamics of international medical-care reform. Journal of Economic Literature, 40(3), 881–906.
Dranove, D. (1998) Economies of scale in non-revenue producing cost centers: implications for hospital mergers. Journal of Health Economics, 17(1), 69–83.
Dranove, D., W.D. White en L. Wu (1993) Segmentation in local hospital markets. Medical Care, 31(1), 52–64.
Ferguson, B., A.C. Goddard en M. Stano (1997) The case for and against mergers. In: B. Ferguson, P.A. Sheldon en J. Posnett (red.), Concentration and choice in Healthcare. Cambridge: RSM Press/Hoddle Doyle Meadow, 87–92.
Hartog, M. den (2004) Effecten van marktstructuur en gedrag op het resultaat van algemene ziekenhuizen. Proefschrift. Leerdam: Den Dunnen.
Hartog, M. den, en R.T.J.M. Janssen (2014) Ontwikkeling van de marktstructuur van Nederlandse ziekenhuizen 1978 tot 2013: zowel directe overheidssturing als gereguleerde concurrentie stimuleert concentratie. Tijdschrift voor Sociale Gezondheidszorg, 92(8), 334–341.
Janssen, R. (2017) Het onzekere voor het zekere: tweebenig besturen in de zorg. Oratie, Erasmus Universiteit Rotterdam.
Janssen, R.T.J.M. en M. den Hartog (1993) More market, less competition and more strategy in the hospital market. In: M. Malek, J. Rasquinha en P.Vacani (red.), Strategic issues in health care management. Chichester: John Wiley and Sons, 189–210.
Kennedy, L. en M.B. Dumas (1983) Hospital closures and survivals: an analysis of operating characteristics and regulatory mechanisms in three states. Health Services Research, 18(4), 489–512.
Lee, S.Y. en J.A. Alexander (1999) Consequences of organizational change in U.S. hospitals. Medical Care Research and Review, 56(3), 227–276.
Lindrooth, R.C., A.T. Lo Sasso en G.J. Bazzoli (2003) The effect of urban hospital closure on markets. Journal of Health Economics, 22(5), 691–712.
Loozen, E., M. Varkevisser en E. Schut (2014) Beoordeling ziekenhuisfusies door ACM: staat de consument wel echt centraal? Markt en Mededinging, 1, 5–14.
Mikkers, M. (2016) The Dutch healthcare system in international perspective. Oratie, Tilburg University.
Ministerie van VWS (2011) Bestuurlijk hoofdlijnenakkoord 2012–2015 tussen de Nederlandse Vereniging van Ziekenhuizen, de Nederlandse Federatie van Universitair Medische Centra, Zelfstandige Klinieken Nederland, Zorgverzekeraars Nederland en het Ministerie van Volksgezondheid, Welzijn en Sport. Den Haag: Ministerie van VWS.
Mobley, L.R. en H.E. French (1994) Firm growth and failure in increasingly competitive markets: theory and application to hospital markets. International Journal of the Economics of Business, 1(1), 77–93.
NZa (2013) Marktscan en beleidsbrief medisch specialistische zorg: weergave van de markt 2009–2013. NZa Rapport, december.
Postma, J.P. en A.F. Roos (2016) Why healthcare providers merge. Health Economics, Policy and Law, 11(2), 121–140.
Protopsaltis G., N. Fulop, A.M. King et al. (2003) All pain and no gain? A study of mergers of NHS trusts in London: two-year post-merger findings on the drivers of mergers and processes of merging. In: S. Dopson en L.M. Mark (red.), Leading health care organisations. Basingstoke: Palgrave Macmillan, 214–231.
Roos, A.F. (2018) Mergers and competition in the Dutch healthcare sector. Proefschrift. Erasmus Universiteit Rotterdam.
Schut F.T., W. Greenberg en W.P.M.M. van de Ven (1990) Antitrust policy in the Dutch healthcare; relevance of EEC competition policy and US antitrust practice. Erasmus Universiteit Rotterdam.
Schut E., E. Loozen en M. Varkevisser (2014) Consumentenwelvaart en ziekenhuisfusies. ESB, 99(4682S), 56–62.
Scott, W.R., M. Ruef, P.J. Mendel en C.A. Caronna (2000) Institutional change and health care organizations. Chicago: The University of Chicago Press.
Tabachnick, B.G. en L.S. Fidell (2001) Using multivariate statistics. Boston: Allyn & Bacon.
Varkevisser, M. (2009) Patient choice, competition, and antitrust enforcement in Dutch hospital markets. Erasmus Universiteit Rotterdam.
Vita, M.G., J. Langenfeld, P. Pautler en L. Miller (1991) Economic analysis in health-care antitrust. Journal of Contemporary Health, Law and Policy, 7, 73–115.
Auteurs
Categorieën







